
Fot. Kazimierz Netka.
Musimy marzyć, musimy przełamywać marzenia, bo tak naprawdę nasza wyobraźnia jest nieograniczona – mówią lekarze z UCK w Gdańsku. Daniel z „jaskini” śmierci cudownie ocalony
 Fot. Uniwersyteckie Centrum Kliniczne.
Fot. Uniwersyteckie Centrum Kliniczne.
To wyglądało jak zwykłe przeziębienie. I tak myśleli rodzice 6-letniego Daniela. Jednak, stan dziecka budził coraz większy niepokój. 7 marca bieżącego roku udali się z nim do pediatry. Daniel był chory, z objawami przeziębienia typowymi dla zapalenia oskrzeli. Tak wtedy myślano…
Okazało się, że ma też białaczkę – raka szpiku. Człowiek, który dopiero miał wkroczyć w życie szkolne, bliżej był śmierci niż progu pierwszej klasy.
Jest początek wakacji. Dla Daniela i jego rodziców to coś znacznie więcej: Chłopczyk wraca do zdrowia, dzięki pracownikom Uniwersyteckiego Centrum Klinicznego (UCK) Gdańskiego Uniwersytetu Medycznego. Jak udało się wyprowadzić małego pacjenta ze sfery śmierci? Opowiedziały nam o tym osoby, którym Daniel zawdzięcza ocalenie.
– Chcielibyśmy bardzo serdecznie zaprosić Państwa na briefing prasowy, który zdecydowanie należy do kategorii tych wyjątkowych. Piszemy tak, ponieważ uważamy, że każda informacja dotycząca ratowania życia naszych najmłodszych pacjentów zasługuje na miano wyjątkowej. Szczególnie, że to ratowanie życia odbyło się w sposób, który nasi lekarze określają mianem „przekraczania kolejnych barier medycyny” – napisał w zaproszeniu Zespół ds. Promocji i PR UCK.
– Bohaterem naszego spotkania będzie 6-letni Daniel, mały pacjent, który od kilku miesięcy zmaga się z białaczką. W wyniku prowadzonej terapii u chłopca rozwinęła się sepsa z ostrym zapaleniem płuc. Kiedy respiratoroterapia nie przynosiła rezultatów, a stan chłopca był dramatyczny, zespół specjalistów z UCK zdecydował o podłączeniu go do ECMO – ExtraCorporeal Membrane Oxygenation – urządzenia do pozaustrojowego utlenowania krwi. Ta decyzja sprawiła, że chłopczyk przeżył. To prawdopodobnie pierwszy taki przypadek w Polsce i jeden z nielicznych na świecie.
 Fot. Kazimierz Netka.
Fot. Kazimierz Netka.
Briefing w sprawie małego pacjenta odbył się 25 czerwca 2024 roku, w Klinice Pediatrii, Hematologii i Onkologii Uniwersyteckiego Centrum Klinicznego. Tam specjaliści opowiedzieli o tym, jak Daniel wygrał bardzo ważną bitwę. Cały czas jednak toczy wojnę o swe zdrowie, przebywając właśnie we wspomnianej klinice. Konferencję prowadziła Wioleta Wójcik z Zespołu ds. Promocji i PR Uniwersyteckiego Centrum Klinicznego:
– Będziemy mówić o przekraczaniu kolejnych barier medycyny i o odważnych decyzjach medycznych, dzięki którym 6-letni Danielek może dalej walczyć, może dalej toczyć walkę, bo ona się jeszcze nie skoczyła.
– Witamy państwa serdecznie. To będzie spotkanie na temat przełamywania kolejnych barier w medycynie, i jak to było – potwierdziła dr hab. n. med. Ninela Irga-Jaworska – ordynator Kliniki pediatrii Hematologii i Onkologii UCK.
 Fot. Kazimierz Netka.
Fot. Kazimierz Netka.
– Daniel, 6-letni nasz pacjent, chorujący na ostrą białaczkę limfoblastyczną – to najczęstszy nowotwór u dzieci – w przebiegu ciężkiego, agresywnego leczenia rozwinął sepsę i masywne ciężkie zapalenie płuc. W tym czasie był całkowicie pozbawiony odporności, miał też bardzo duże zaburzenia krzepnięcia. To wszystko ma znaczenie w późniejszych decyzjach i w późniejszych trudnościach, które napotykaliśmy w leczeniu naszego pacjenta.
Pani ordynator ilustrowała swe wypowiedzi slajdami.
– Proszę spojrzeć na to zdjęcie: każdy kto trochę się zna na medycynie to wie, że płuca nie powinny tak wyglądać. Gdy spojrzymy na to zdjęcie klatki piersiowej, to widzimy że właściwie płuca naszego pacjenta były prawie całkowicie zniszczone, zajęte przez proces zapalny. W związku z tym przekazaliśmy naszego pacjenta na Oddział Intensywnej Terapii Dziecięcej, tam został zaintubowany, był wentylowany mechanicznie. Niestety w pewnym momencie doszliśmy do ściany jeśli chodzi o tę wentylację, to znaczy wszystko co anestezjolodzy mogli zrobić to zrobili i dalej już drogi nie było. Tak to trwało 3 dni.
Stan chłopca się sukcesywnie pogarszał. No i pytanie czy można zrobić coś jeszcze; to co wiedzieliśmy o naszym pacjencie to to, że rokowanie co do wyleczenia jego choroby podstawowej czyli z białaczki jest dobre. Generalnie białaczki dziecięce mają bardzo dobre rokowania co do całkowitego wyleczenia. Wiedzieliśmy, że te płuca są zniszczone przez odwracalny proces, to znaczy sepsa, zapalenie płuc i co tu zrobić żeby dać temu pacjentowi, żeby dać jego płucom trochę czasu na to, żeby wyzdrowiały. I tutaj pojawił się pomysł żeby zastosować ECMO. Poproszę pana docenta Jaworskiego żeby coś powiedział – zaproponowała pani ordynator.
Proszę, obejrzyj film:
Źródło filmu: Uniwersyteckie Centrum Kliniczne
– W momencie, kiedy dowiedzieliśmy się o takim pacjencie, który wobec swojej podstawowej choroby rozwinął takie ciężkie powikłania i pojawiła się możliwość zastosowania ECMO, toczyliśmy między sobą duże dyskusje i debaty czy na pewno z tak agresywną terapią jaką też jest ECMO, na pewno to jest dobre rozwiązanie żeby ją zastosować u chłopca – wspominał dr hab. n. med. Radosław Jaworski z Kliniki Kardiologii Dziecięcej i Wad Wrodzonych Serca UCK.
 Fot. Kazimierz Netka.
Fot. Kazimierz Netka.
– Trudności były o tyle duże, że zgodnie z naszą najlepszą wiedzą w Polsce u pacjentów dziecięcych chorych na białaczkę nikt jeszcze tego ECMO nie stosował, ale w związku z tym, że proces zapalenia płuc, dynamika tego była tak gwałtowna, a spodziewaliśmy się, że jeśli damy kilka dni czasu chłopcu, to jego własne mechanizmy odporności zaczną zwalczać tę infekcje i tym pomostem do osiągnięcia tego celu mogłoby być właśnie ECMO. Mieliśmy też problemy logistyczne w związku z tym, że stosunkowo rzadziej wykonuje się czy stosuje tę metodę leczenia u pacjentów dziecięcych w porównaniu do pacjentów dorosłych. Mieliśmy problemy logistyczne z pozyskaniem odpowiednich kaniul, czyli rurek, którymi podłączymy pacjenta do urządzenia. No bo to jest dziecko w końcu, dużo mniejszy pacjent niż taki typowy pacjent dorosły. Tutaj pomogli nam koledzy z ośrodków z Polski, udało się nam te kaniule szybko pozyskać do naszego szpitala i w nocy, pamiętnej dla nas wszystkich, dla tego zespołu, który brał w tym udział, podłączyliśmy to ECMO – czyli urządzenie, które czasowo zastępuje pracę płuc w tym przypadku właśnie po to, żeby dać czas na pełną regenerację płuc dziecka. To jakby ta część kardiochirurgiczna, w którą byłem zaangażowany. Dalej zaczął się proces intensywnej terapii tego pacjenta i tutaj może pana profesora Lango bym prosił żeby kontynuował.
– Proszę państwa pacjent pediatryczny jest szczególnym wyzwaniem – powiedział prof. dr hab. n. med. Romuald Lango z Kliniki Anestezjologii i Intensywnej Terapii UCK.
 Fot. Kazimierz Netka.
Fot. Kazimierz Netka.
– Dlatego, że jesteśmy oddziałem, który zajmuje się leczeniem pacjentów dorosłych. Technika ECMO jest nam dość dobrze znana; zarówno ECMO, które wspomaga układ oddechowy, jak i żylno – tętniczy, który wspomaga układ krążenia. Niemniej, technika ECMO jest na tyle dużą specyfiką, że bezpiecznie jest takich pacjentów leczyć jednak w oddziale o dużym doświadczeniu z tą techniką, który nie jest oddziałem pediatrycznym. To był nasz drugi mały pacjent z tą techniką, z powodu niewydolności oddechowej; poprzedni pacjent stanowił dla nas największe wyzwanie – to było wydaje się najdłuższe zastosowanie ECMO u pacjenta pediatrycznego, bo ponad 180 dni. Tutaj ECMO stosowaliśmy przez niecałe 7 dób i rzeczywiście mieliśmy znacznie szybszy postęp poprawy stanu płuc i zgodnie z oczekiwaniami stan tego pacjenta się na tyle poprawił, że można było go odłączyć od ECMO i przekazać dalej, do innego oddziału.
Było to dla nas niewątpliwie duże wyzwanie, cały zespół był bardzo zmobilizowany – jak to zwykle bywa przy małych pacjentach, którzy trafiają na oddziały dedykowane dla dorosłych. Tak że to na pewno pomogło nam w uzyskaniu odpowiedniej staranności i takiej pieczołowitości, troski o szczegóły. To jest absolutnie pierwszorzędną sprawą w tego rodzaju przypadkach.
Wydaje się, że ten przypadek otwiera też pewne nowe drogi dla pacjentów pediatrycznych – tam gdzie jest duża szansa na długoterminowe przeżycie, bo choroba podstawowa nie przekreśla szans pacjenta – a tutaj tak było – na wyleczenie czy dobre rokowanie choroby zasadniczej – choroby szpiku. To może być pomostem do wyzdrowienia w takiej sytuacji kiedy stan płuc nie pozwala na uzyskanie odpowiedniego utlenowania krwi – powiedział prof. dr hab. n. med. Romuald Lango z Kliniki Anestezjologii i Intensywnej Terapii UCK.
– Tak jak sobie rozmawialiśmy, co zdecydowało o tym że udało się, że osiągnęliśmy tutaj, naszym zdaniem, ogromny sukces: więc sam pomysł, to było to przekroczenie takich barier w myśleniu, optymalny moment kwalifikacji bo jest to agresywna procedura, inwazyjna bardzo i my staramy się ten moment odwlekać, ale trzeba pamiętać że nie można go odwlekać zbyt długo żeby pacjent nie miał jeszcze powikłań, które uniemożliwią potem zastosowanie tego leczenia – powiedziała dr hab. n. med. Ninela Irga-Jaworska – ordynator Kliniki pediatrii Hematologii i Onkologii UCK.
 Fot. Kazimierz Netka.
Fot. Kazimierz Netka.
– No i oprócz tych dwóch elementów, to naszym zdaniem tutaj kluczowe znaczenie miał interdyscyplinarny zespół specjalistów – specjalistów, którzy byli dostępni w naszych Uniwersyteckim Centrum Klinicznym. Tutaj staraliśmy się wspólnie wymienić tych wszystkich, którzy mieli swój udział w leczeniu naszego Daniela (pani ordynator wyświetliła na ekranie tytuły specjalistów biorących udział w leczeniu chłopca). Te trzy kropeczki to jeśli o kimś zapomnieliśmy, to tutaj pozostawiamy jeszcze wolne miejsce. Natomiast powiedzieć, że wszyscy stanęli na wysokości zadania, że wszyscy bardzo chcieli, żeby nasz pacjent przeżył tak trudny czas, to nic nie powiedzieć. Tutaj zaangażowanie było nieprawdopodobne i my jesteśmy bardzo szczęśliwi, że to się udało. Mamy nadzieję, że ta historia, ten nasz pacjent, będzie taką wskazówką, dzięki której może jakiś inny pacjent gdy znajdzie się w takiej ciężkiej sytuacji to być może ten typ leczenia, ten rodzaj pomocy, którą mogliśmy zaoferować naszemu pacjentowi, może jakiemuś innemu dziecku również uratuje życie. Na zdjęciu: To jest nasz pacjent z zespołem, uśmiechnięty ale obecnie już ten uśmiech się u niego pojawia zdecydowanie częściej. Tutaj jak widać zespół, personel medyczny jest zdecydowanie bardziej uśmiechnięty niż nasz pacjent, natomiast tak sobie pomyśleliśmy – czym zakończyć naszą krótką prezentację.
 Fot. Kazimierz Netka.
Fot. Kazimierz Netka.
Chciałam powiedzieć, że musimy marzyć, musimy przełamywać marzenia i że tak naprawdę nasza wyobraźnia jest nieograniczona – powiedziała dr hab. n. med. Ninela Irga-Jaworska – ordynator Kliniki pediatrii Hematologii i Onkologii UCK.
– Trafiliśmy tutaj 7 marca tego roku przez przypadek, kiedy poszliśmy do pediatry z objawami u Daniela przeziębienia typowymi dla zapalenia oskrzeli – wspominał pan Piotr, Tata Daniela:
 Fot. Kazimierz Netka.
Fot. Kazimierz Netka.
Lekarz pediatra kazał nam obserwować dziecko. Po paru dniach zauważyliśmy, że stan syna się pogarsza i staraliśmy się nie czekać, nie zwlekać tylko po prostu pojechaliśmy na opiekę nocną u nas w mieście, w szpitalu. Tam przeprowadzono pogłębione badania i następnego dnia zostaliśmy przetransportowani tutaj, do Gdańska. Przyjechaliśmy z podejrzeniem białaczki…
Dodatkowe wiadomości na temat unikatowego ocalenia dziecka w Uniwersyteckim Centrum Klinicznym Gdańskiego Uniwersytetu Medycznego zawiera poniższa informacja, którą przekazał nam Łukasz Wojtowicz – główny specjalista ds. promocji i PR, Zespół ds. Promocji i PR Uniwersyteckiego Centrum Klinicznego w Gdańsku:
„Przekroczenie kolejnych barier w medycynie”. Multidyscyplinarny zespół specjalistów z UCK uratował 6-latka
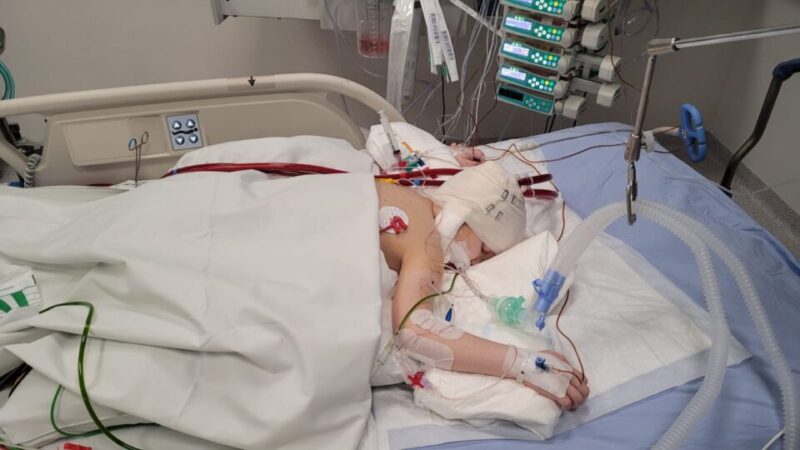
6-letni Daniel od kilku miesięcy zmaga się z białaczką. W wyniku prowadzonej agresywnej chemioterapii u chłopca rozwinęła się sepsa powikłana masywnym zapaleniem płuc. Kiedy wyczerpano możliwości respiratoroterapii, a stan małego pacjenta pozostawał nadal bardzo ciężki, zespół specjalistów z UCK zdecydował o zakwalifikowaniu go do terapii ECMO. Kwalifikacja 6-latka obciążonego białaczką, z głębokim niedoborem odporności i zaburzeniami krzepnięcia, była odważną decyzją, ale dzięki niej chłopiec przeżył. Chłopczyk jest prawdopodobnie pierwszym, tak obciążonym pacjentem pediatrycznym z chorobą nowotworową, leczonym za pomocą ECMO w Polsce.
 Fot. Uniwersyteckie Centrum Kliniczne.
Fot. Uniwersyteckie Centrum Kliniczne.
Daniel od marca jest pod opieką Kliniki Pediatrii, Hematologii i Onkologii Uniwersyteckiego Centrum Klinicznego w Gdańsku z powodu ostrej białaczki limfoblastycznej. Chłopiec od początku realizował bardzo agresywną chemioterapię, w wyniku której doszło do niewydolności szpiku kostnego, czego efektem było istotne obniżenie odporności.
– U Daniela rozpoznaliśmy sepsę, a następnie masywne zapalenie płuc. Z powodu narastającej duszności przekazaliśmy go do Kliniki Anestezjologii i Intensywnej Terapii, gdzie wymagał intubacji i respiratoroterapii – tłumaczy lek. Anna Małecka z Kliniki Pediatrii, Hematologii i Onkologii UCK.
W większości sytuacji ostrej niewydolności oddechowej wystarczającą metodą wspierania oddychania jest wentylacja mechaniczna przy użyciu respiratora. W przypadku Daniela okazała się ona jednak niewystarczająca. Chłopiec miał uszkodzone ponad 80 procent miąższu płucnego, w związku z czym tlenoterapia czynna była nieefektywna.
– Doszliśmy do ściany, jeżeli chodzi o respiratoroterapię – przyznaje dr hab. n. med. Ninela Irga-Jaworska, która kieruje Kliniką Pediatrii, Hematologii i Onkologii UCK. – Stan chłopca stopniowo pogarszał się mimo eskalacji terapii. Każda kolejna godzina pogarszała rokowanie Daniela – zaznacza lekarka.
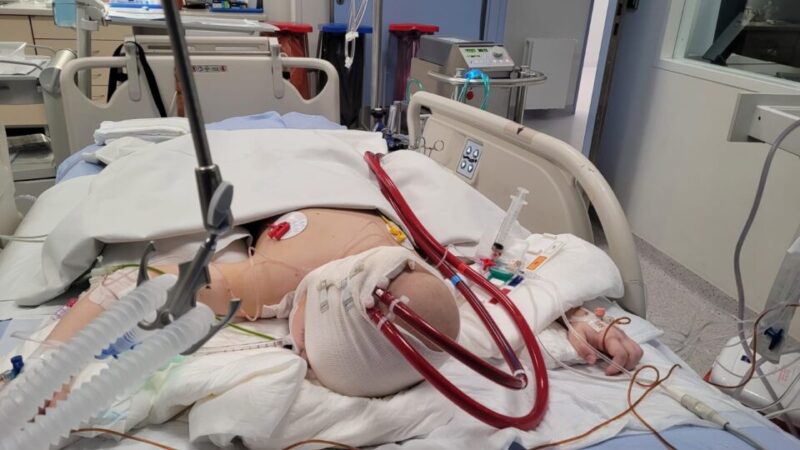
Głównym problemem w tamtej chwili był brak wystarczającej ilości zdrowego miąższu płucnego, stąd pomysł wykorzystania pozaustrojowej oksygenacji krwi – zwanej popularnie ECMO (ang. ExtraCorporeal Membrane Oxygenation). W tym wypadku chodziło o ECMO żylno-żylne, które byłoby dla chłopczyka „sztucznymi płucami”. Niestety, jest to bardzo inwazyjna technika i w obliczu powikłań hematologicznych i immunologicznych jej zastosowanie stanowiło dla pacjenta olbrzymie ryzyko.
– Z naszej wiedzy wynikało, że są pojedyncze doniesienia ze świata na temat zastosowania ECMO u dzieci z chorobami nowotworowymi, ale w Polsce jeszcze nikt w takich okolicznościach nie wszczepił dziecku ECMO. To przekraczanie kolejnych barier w medycynie – mówi dr hab. n. med. Radosław Jaworski z Kliniki Kardiologii Dziecięcej i Wad Wrodzonych Serca UCK. – Ostateczna kwalifikacja chłopca do terapii i sama implantacja kaniul były bardzo trudne, ale dzięki ECMO Daniel zyskał czas, żeby jego szpik i płuca się zregenerowały – dodaje kardiochirurg.
 Fot. Uniwersyteckie Centrum Kliniczne.
Fot. Uniwersyteckie Centrum Kliniczne.
Przed wszczepieniem chłopcu ECMO pojawiły się pewne problemy logistyczne, ponieważ okazało się, że kaniul w rozmiarach przeznaczonych dla dzieci, które niezbędne są do zabiegu, nie ma powszechnie na wyposażeniu szpitali. Lekarze ustalili, że odpowiednim osprzętem dysponuje Centrum Zdrowia Dziecka w Warszawie, które udostępniło kaniule dla małego pacjenta.
– Zorganizowaliśmy karetkę, która pojechała w niedzielę po kaniule do Warszawy i w poniedziałek mieliśmy już możliwości techniczne, żeby zabieg przeprowadzić. Po ocenie stanu klinicznego pacjenta i określeniu wskazań, w nocy z poniedziałku na wtorek (13 na 14 maja) wszczepiliśmy ECMO – informuje dr Jaworski.
Daniel podłączony pod aparaturę cały czas przebywał w Klinice Anestezjologii i Intensywnej Terapii UCK. Jak zaznacza prof. dr hab. n. med. Romuald Lango, z takimi pacjentami jak 6-latek, w trakcie terapii ECMO, lekarze spotykają się niezwykle rzadko.
– W trakcie pobytu na oddziale pacjent wymagał interdyscyplinarnej opieki, musiał być odpowiednio żywiony, stosowaliśmy także leczenie w pozycji pronacyjnej (położenie na brzuchu), co mogło przyczynić się do poprawy powietrzności płuc w obszarach, gdzie zmiany zapalne były najbardziej nasilone. W kolejnych dobach obserwowaliśmy znaczną poprawę powietrzności szczególnie prawego płuca, które w zasadzie w pierwszych badaniach było całkowicie bezpowietrzne – tłumaczy prof. Lango.
 Fot. Uniwersyteckie Centrum Kliniczne.
Fot. Uniwersyteckie Centrum Kliniczne.
Wszczepienie ECMO przyniosło efekt i stan 6-latka zaczął się szybko poprawiać. Po 6 dniach lekarze ocenili, że „sztuczne płuca” nie będą już potrzebne i została podjęta decyzja o odłączeniu urządzenia. Każdy dzień tak inwazyjnej terapii wiąże się z różnym, potencjalnym niebezpieczeństwem dla dziecka.
– Zawsze jest moment niepokoju, kiedy dziecko jest wybudzane. Pojawia się pytanie, czy procedury inwazyjne, które były konieczne dla ratowania życia, nie odbiją się negatywnie na ośrodkowym układzie nerwowym, czy pacjent wróci do stanu, w jakim był przed inwazyjną terapią. W momencie, kiedy anestezjolodzy spłycali sedację, wszyscy stali nad Danielem i patrzyli, czy on będzie reagował. Jak zaczął kiwać głową, ściskać za rękę, to był bardzo wzruszający moment – wspomina dr hab. n. med. Ninela Irga-Jaworska.
Jak zgodnie zaznaczają lekarze, chłopczyka udało się uratować dzięki kilku zasadniczym elementom – przede wszystkim woli życia małego pacjenta, pomysłowi i optymalnemu momentowi kwalifikacji do ECMO oraz zaangażowaniu i chęci do pomocy ze strony ludzi z różnych klinik i jednostek.
– Z naszej kliniki, z kardiologii dziecięcej, kardiochirurgii, intensywnej terapii, nefrologii dziecięcej czy z chirurgii naczyniowej i dziecięcej. Cały personel pielęgniarski, sztab fizjoterapeutów, dietetyków, cały zespół bloku operacyjnego i wiele innych osób. Wielki profesjonalizm i wielkie serca, to było wręcz nieprawdopodobne! Tylko dzięki nim udało się zrobić ten krok dalej – dodaje dr Irga-Jaworska.
– Biorąc pod uwagę stan pacjenta, chorobę podstawową, nasilenie zmian zapalnych w płucach i ostrą niewydolność oddechową, fakt, że sytuacja skończyła się pozytywnie, należy traktować jako ogromny sukces – komentuje krótko prof. dr hab. n. med. Radosław Owczuk, ordynator Kliniki Anestezjologii i Intensywnej Terapii UCK, wieloletni konsultant krajowy w tej dziedzinie.
Daniel wygrał jedną bitwę, ale przed nim kolejna, długotrwała i wymagająca – musi uporać się z nowotworem. Zdaniem lekarzy 6-latek rokuje bardzo dobrze i jest olbrzymia szansa na jego całkowite wyleczenie – napisano w komunikacie UCK.
Dokonanie pracowników Uniwersyteckiego Centrum Klinicznego w Gdańsku trochę przypomina biblijną opowieść o Danielu w jaskini lwów, też cudownie ocalonym. Tutaj udało się ujarzmić śmiertelną chorobę.
Kazimierz Netka
Proszę, czytaj również na portalu: Pulsarowy.pl
